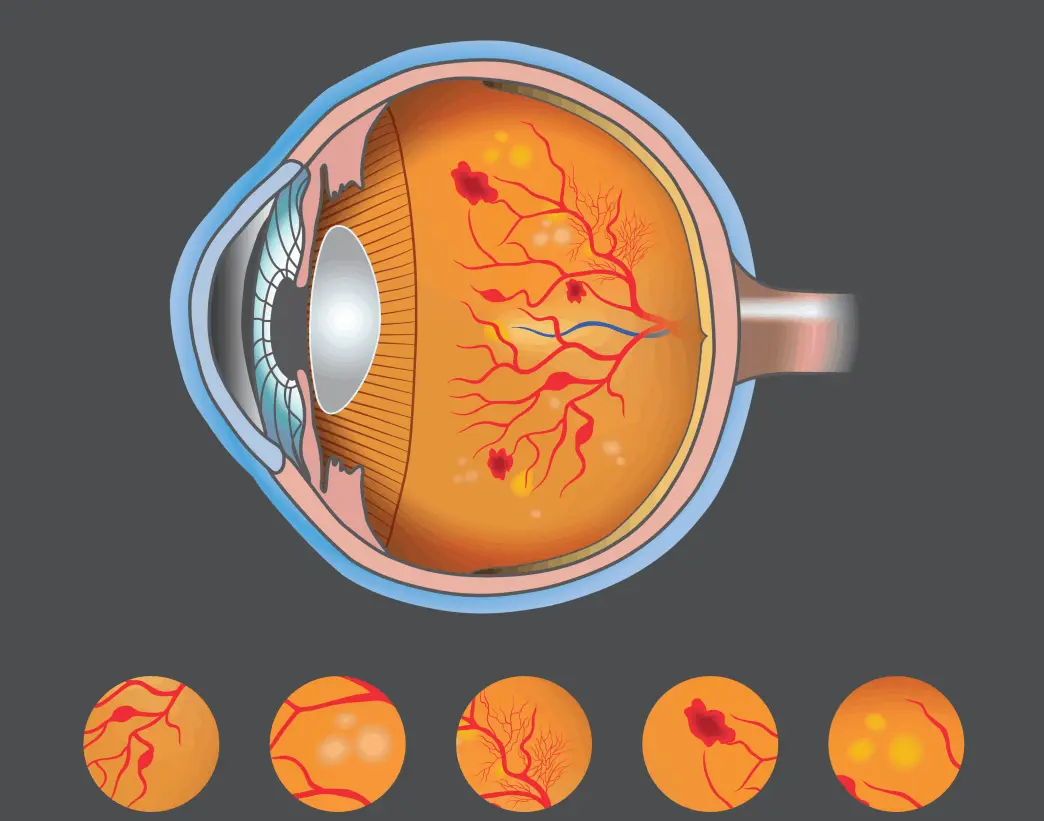


A retinopatia diabética é uma lesão da retina (estrutura transparente e sensível à luz, localizada na parte posterior do olho) que tem como causa o diabetes.
• Os vasos sanguíneos na retina podem deixar escapar líquido e sangue.
• Podem surgir novos vasos sanguíneos, algumas vezes levando a um sangramento, formação de cicatrizes ou descolamento da retina.
• O diagnóstico é baseado no exame do olho depois da dilatação da pupila com colírio.
• É importante o controle dos níveis de açúcar e da pressão arterial em pessoas com retinopatia diabética ou que tem o risco de desenvolver essa doença.
• Tratamentos a laser e injeções no olho quase sempre diminuem o derrame de sangue e líquido dos vasos sanguíneos, assim evitando ou retardando mais danos.
O diabetes mellitus está entre as principais causas de cegueira nos Estados Unidos e em outros países desenvolvidos, principalmente entre adultos em idade produtiva. Após alguns anos, algumas alterações na retina ocorrem em quase todos os diabéticos, independentemente de serem tratados ou não com insulina. As pessoas com diabetes e que também têm pressão alta têm risco muito maior de desenvolver retinopatia diabética, porque ambas as doenças provocam lesões na retina. A gravidez pode piorar a retinopatia diabética.
Repetidas exposições a níveis elevados de açúcar (glicose) no sangue fazem com que as paredes dos vasos sanguíneos pequenos, mesmo os da retina, fiquem debilitadas e faz com estes vasos sejam mais propensos a lesões. A lesão dos vasos sanguíneos da retina provoca derrames de sangue e de fluido na própria retina.
A extensão da retinopatia e da perda da visão estão relacionadas principalmente a:
• Como está o controle dos níveis de glicose no sangue
• Como está o controle da pressão arterial
• Há quanto tempo a pessoa tem diabetes
Geralmente, a retinopatia surge 5 anos depois que a pessoa apresenta diabetes tipo 1. Sabendo que pode não haver diagnóstico de diabetes tipo 2 durante anos, a retinopatia pode estar presente no momento em que a pessoa é diagnosticada com diabetes tipo 2.
O diabetes mellitus pode causar dois tipos de alterações nos olhos.
• Retinopatia diabética não proliferativa: Ocorre primeiro
• Retinopatia diabética proliferativa: Ocorre depois da retinopatia diabética não proliferativa e é mais grave
Na retinopatia diabética não proliferativa, os vasos sanguíneos pequenos da retina extravasam fluido ou sangue e podem surgir pequenas saliências. Áreas da retina afetadas pelo derrame podem inchar, causando danos a áreas do campo de visão.
No início, os efeitos na visão podem ser mínimos, mas a visão pode piorar gradualmente. Podem surgir pontos cegos, embora o paciente não repare neles, sendo descobertos apenas através de exames. Se houver vazamento próximo à mácula, área central da retina, que contém alta densidade de células fotossensíveis, a visão central pode ficar embaçada. O edema da mácula (edema macular), devido a derrame de líquido dos vasos sanguíneos, pode levar a uma perda significativa da visão. No entanto, pode não haver perda de visão mesmo com a retinopatia avançada.
Na retinopatia diabética proliferativa, a lesão na retina estimula o crescimento de novos vasos sanguíneos. Os vasos sanguíneos crescem de forma anômala, provocando algumas vezes sangramento (hemorragia) ou cicatrizes. Cicatrizes significativas podem causar o descolamento da retina. A retinopatia diabética proliferativa leva a maior perda de visão do que a retinopatia diabética não proliferativa. Pode resultar em cegueira total ou quase total, devido a uma extensa hemorragia no humor vítreo (substância gelatinosa que preenche a parte posterior do globo ocular) ou a um tipo de descolamento da retina, chamado de descolamento da retina por tração. O crescimento de novos vasos sanguíneos também pode levar a um tipo dolorido de glaucoma (glaucoma neovascular). No glaucoma neovascular, vasos sanguíneos anormais que se formam na íris fecham o espaço entre a íris e a córnea, obstruindo a drenagem de fluido do olho e causando o acúmulo de pressão no olho (glaucoma). O edema macular pode causar significativa perda de visão.
Os sintomas de retinopatia diabética proliferativa podem ser visão embaçada, pontos flutuantes (manchas escuras) ou flashes de luz no campo de visão, e perda de visão repentina, grave e indolor.
• Um exame médico dos olhos
• Angiografia por fluoresceína
• Fotografias em cores e tomografia de coerência óptica
O médico diagnostica as retinopatias não proliferativas e proliferativas examinando a retina com um oftalmoscópio. Também faz angiografia com fluoresceína, que ajuda a determinar o local do derrame e também as áreas de pouco fluxo sanguíneo e as áreas de nova formação anômala de vasos sanguíneos, determinar a extensão da retinopatia, definir um plano de tratamento e monitorar os resultados do tratamento. São feitas fotos coloridas da retina durante a angiografia por fluoresceína.
A tomografia de coerência óptica (um estudo de imagens) pode ajudar a avaliar a gravidade do edema macular e avaliar como a pessoa está respondendo ao tratamento.
A melhor forma de evitar a retinopatia diabética é controlar a glicose e manter a pressão arterial nos níveis normais. As pessoas com diabetes devem realizar um exame oftalmológico anual, na qual a pupila é dilatada com colírio, para que a retinopatia possa ser detectada e qualquer tratamento necessário possa ser iniciado o mais cedo possível. Mulheres grávidas com diabetes devem fazer exames oftalmológicos uma vez a cada 3 meses.
• Medidas para controlar a glicemia e a pressão arterial
• Para edema macular, injeções de medicamentos nos olhos
• Fotocoagulação a laser
• Algumas vezes, vitrectomia
O tratamento de retinopatia diabética tem como objetivo controlar a glicemia e a pressão arterial.
Pessoas com acúmulo de líquido na mácula (edema macular) recebem injeções de certos medicamentos no olho. As pessoas podem também receber implantes de corticosteroides injetados, que lentamente liberam níveis constantes nos olhos. O alívio do edema macular com medicamentos pode melhorar a visão.
Outros tratamentos são fotocoagulação a laser, em que um feixe de laser é dirigido à retina para diminuir o crescimento de novos vasos sanguíneos anômalos e reduzir os derrames. Pode ser necessário repetir a fotocoagulação a laser.
Se a hemorragia provocada pelos vasos lesionados for significativa, pode ser necessário um procedimento chamado vitrectomia. Nesse procedimento, o sangue é extraído da cavidade onde está localizado o humor vítreo. A visão frequentemente melhora após a vitrectomia ser realizada para tratar hemorragia vítrea, descolamento da retina por tração ou edema macular. O tratamento a laser raramente melhora a visão, mas quase sempre impede futura deterioração.
Siga-nos nas redes sociais